بیماری عروقی ریه
مقدمه
بیماری عروقی ریه گروهی ناهمگن از بیماریها با علل متعدد هستند. بیماری عروقی ریه توسط عواملی که مستقیما عروق ریوی را تحت تأثیر قرار میدهند مثل پرفشاری شریان ریوی بدون علت شناخته شده (IPAH) یا توسط اختلالاتی خارج از ریهها مثل پرفشاری ریوی همراه با بیماری ریوی و هیپوکسمی ایجاد میگردند. این مطلب به بیماریهای گردش خون ریوی که مشخصه آنها سازماندهی مجدد عروق و افزایش فشار خون ریوی است میپردازد و سپس ترومبوآمبولی ریه و همچنین تراوش های جنبی ( آب آوردن ریه ) را شرح میدهد.
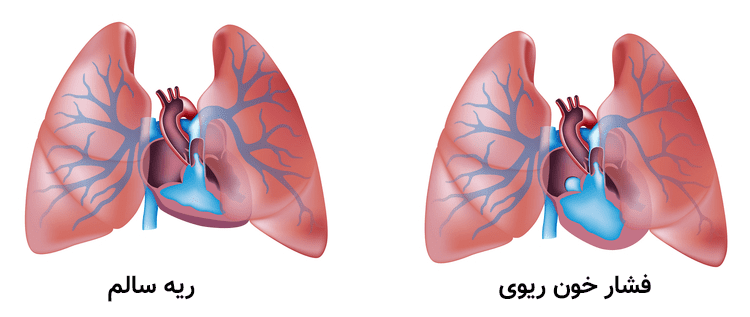
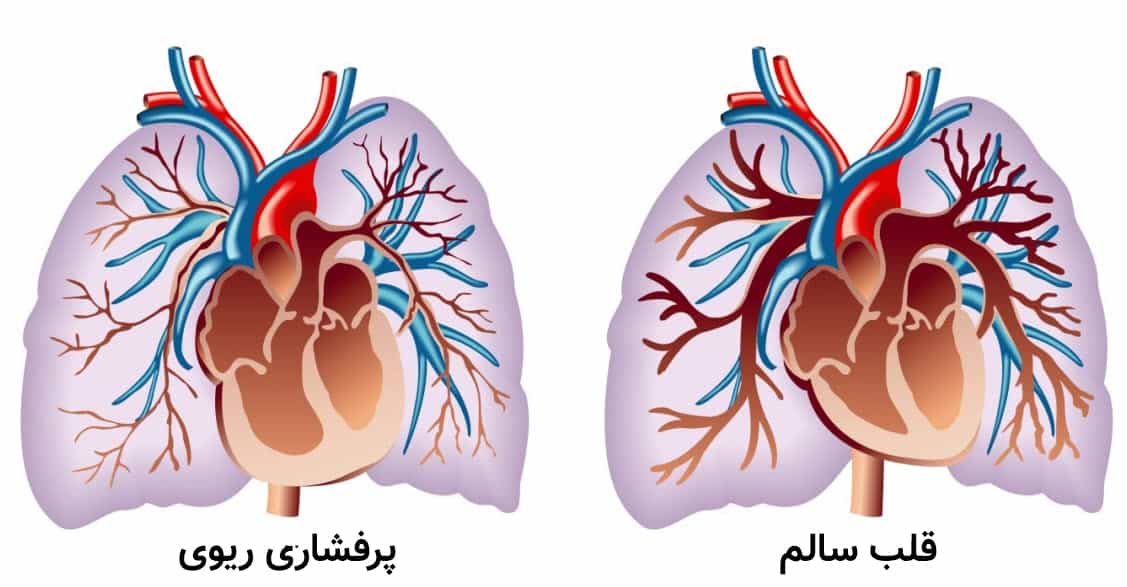
طبقه بندی سازمان بهداشت جهانی از بیماریهای پرفشاری ریه در جدول ۱-۱۸ نشان داده شده است. عارضه اصلی این بیماریها، افزایش فشارخون ریوی است به این صورت که میانگین فشار شریان ریوی از ۲۵mmHg در زمان استراحت بالاتر میرود. عواملی که فشار شریانی ریه را افزایش میدهند عبارتند از برون ده قلبی، فشار دهلیز چپ، چسبندگی خون، و مهمتر از همه کاهش سطح مقطع بستر عروقی که مقاومت عروق را افزایش میدهد. کاهش سطح مقطع ممکن است ناشی از انسداد مکانیکی، از دست رفتن عروق، سازماندهی مجدد عروق یا انقباض عروقی باشد.
تظاهرات بالینی این بیماری ممکن است تا مراحل دیررس بیماری خود را نشان ندهند. این شروع دیررس علائم، ناشی از این حقیقت است که ساختمان عروقی ریه سیستمی با جریان خون بالا، مقاومت کم و پذیرش (کمپلیانس) بالاست که میتواند کل برونده بطن راست را فقط با افزایش جزیی در فشار قبول کند (حتی اگر نیمی از عروف ریه برداشته شوند).
پرفشاری شریان ریوی بدون علت شناخته شده
تعریف و اپیدمیولوژی
IPAH (پرفشاری شریان ریوی بدون علت شناخته شده) یک بیماری ناشایع و پیشرونده است و معمولاً در صورت عدم درمان، منجر به مرگ بیمار میشود. میانگین بقا پس از تشخیص بیماری بدون درمان، تقریباً سه سال است (سطح ۱ شواهد). متغیرهای مرتبط با بقای کم عبارتاند از نارسایی قلبی، پدیده رینود، فشار بالای دهلیز راست، افزایش قابل ملاحظه فشار میانگین شریان ریوی و کاهش شاخص قلبی.
بیماری عروقی ریه
حداکثر بروز IPAH، بین سنین ۲۰ و ۴۵ سال است و این بیماری زنان را بیش از مردان درگیر میکند. علت IPAH مشخص نیست. با این حال، برخی موارد در خانوادهها رخ میدهند که پرفشاری ارثی شریان ریوی نامیده میشود. PAH ارثی ناشی از جهش در گیرنده پروتئین ریخت زای استخوان نوع ۲ و گیرندههای مرتبط از خانواده عامل رشد تغییردهنده میباشد. برخی موارد پرفشاری شریان ریوی با علت ناشناخته با بیماریهای دیگر مثل عفونت HIV ، اسکلرودرمی، سیروز کبدی، و مصرف داروهای ضداشتها ارتباط دارند (جدول ۱-۱۸).

پاتولوژی
مشخصات بافت شناختی PAH، تغییرات در هردوی دستگاههای شریانی و وریدی هستند. درگیری شریانها شایعتر است و تغییرات در انتیما، مدیا، و ادوانتیس دیده میشوند. هیپرتروفی عضلات صاف مدیا، ضخیم شدگی ادوانتیس، و ترومبوز در جای شریانهای کوچک ریوی دیده میشوند. شبکه شبکه شدن شریانهای ریوی، یک یافته کلاسیک در PAH است و شامل هیپرتروفی لایه مدیا، تکثیر و فیبروالاستوز لایه انتیما و آرتریت نکروزان میشود. ضایعه شبکه مانند، تکثیر غیرطبیعی سلولهای اندوتلیوم ریوی همراه با کانالهای شکاف مانند میباشد که تنها در PAH دیده میشود.
تظاهرات بالینی
تظاهر بالینی IPAH میتواند ناچیز باشد. علایم معمول عبارتند از تنگی نفس فعالیتی یا درد سینهای که شاخص آنژین صدری نمیباشد. در موارد شدیدتر ممکن است بیماران با از هوش رفتن حین فعالیت تظاهر پیدا کنند که ناشی از ناتوانی گردش خون ریوی دچار محدودیت در تطابق با افزایش برونده قلبی در اثر فعالیت میباشد.
WHO شدت علایم را در PAH (یعنی تنگی نفس، خستگی، درد سینه و غش کردن) بر حسب توانایی عملکرد بیمار طبقه بندی کرده است: کلاس ا (علایم تنها هنگام فعالیت زیاد)، کلاس II (علایم در هنگام فعالیت طبیعی)، کلاس III (علایم در هنگام کارهای روزانه) و کلاس IV (علایم در هنگام هرگونه فعالیتی، نارسایی قلب راست، تنگی نفس، یا خستگی در حال استراحت).
عکس سینه ممکن است نشان دهنده برجستگی شریانهای ریوی یا بزرگی بطن راست باشد. آزمونهای عملکرد ریوی معمولاً طبیعی هستند؛ تنها استثنا کاهش ظرفیت انتشار است که منعکس کننده محدودیت گردش خون ریوی و کاهش مساحت در دسترس برای تبادل گاز میباشد.
تشخیص و تشخیصهای افتراقی
تشخیص PAH بستگی به رد سایر بیماریهای زمینهای قلبی و ریوی دارد که ممکن است باعث پرفشاری ریوی شوند (جدول ۱-۱۸). اکوکاردیوگرافی در بیماران PAH (گروه ۱) ممکن است افزایش اندازه حفره دهلیز و بطن راست و دست اندازی دیواره بین بطنی روی بطن چپ را نشان دهد. مضافاً از اکوکاردیوگرافی برای تخمین اندازه فشار سیستولی شریان ریوی نیز استفاده میشود. اکوکاردیوگرافی برای رد گروه ۲ پرفشاری ریوی نیز مفید است. این گروه علل قلبی پرفشاری ریوی هستند که فشار وریدی ریه را افزایش میدهند (مثل تنگی دریچه میترال)
بیماری عروقی ریه
آزمونهای عملکرد ریه، تصویربرداری و آزمون تشخیصی برای اختلالاتی که سبب هیپوکسمی میشوند (مانند آپنه انسدادی خواب) برای رد کردن بیماریهای گروه ۳ پرفشاری ریوی اهمیت دارند. ترومبوآمبولی ریوی حاد به ندرت سبب پرفشاری ریوی میشود، اما آمبولیهای راجعه ریوی یا لختههای جذب نشدهای که سبب انسداد شریانهای ریوی پروگزیمال میشوند، میتوانند سبب پرفشاری ریوی گروه ۴ شوند. برای تشخیص بیماریهای گروه ۴ نیاز به اسکن تهویه – خونرسانی (V/C) ،CT آنژیوگرافی یا آرتریوگرافی ریوی است.
تشخیص قطعی PAH مستلزم چیست؟
تشخیص قطعی PAH نیازمند کاتترگذاری قلب راست و اثبات افزایش فشارها و مقاومت شریانی ریه همراه با فشار پرشدگی طبیعی قلب چپ است (با فشار گوهای مویرگ ریوی قابل ارزیابی است). شانتهای چپ به راست قلبی هم به دلیل افزایش جریان خون به داخل ریه، میتوانند سبب پرفشاری ریوی شوند. این امر در زمان کاتترگذاری قلب راست و به وسیله اندازهگیری تفاوت محتوای اکسیژن خون ورید اجوف فوقانی و شریان ریوی اصلی قابل تشخیص است. در زمان کاتترگذاری قلب راست معمولاً گشادکنندههای عروقی کوتاه اثر تجویز میشود و پاسخهای دینامیک ثبت میشود. این کارآزمایی با گشادکنندههای عروقی در پیش بینی اینکه آیا احتمال دارد بیمار به مسدودکنندههای کانال کلسیم پاسخ بدهد یا نه، مفید است (درصد کمی از بیماران).
درمان
درمان امروزی PAH شامل داروهای دارای فعالیت گشادکنندگی مثل مسدودکنندههای کانال کلسیم، پروستاسیکلین، آنتاگونیستهای گیرنده اندوتلین، مهارکنندههای فسفودی استراز است که گوانوزین تک فسفاته حلقوی (cGMP) را افزایش میدهند. تجویز وریدی مداوم پروستاسیکلین تنها درمانی است که بقاء را افزایش داده و درمان توصیه شده برای بیماران در کلاس IV طبقه بندی WHO است (سطح ۱ شواهد). اما به دلیل هزینه و مسایل تکنیکی در بیماران کلاس II و III تجویز پروستاسیکلین وریدی، آنتاگونیستهای گیرنده اندوتلین یا مهارکنندههای فسفودی استراز، یا ترکیبات پروستاسیکلین استنشاقی یا زیرجلدی ترجیح داده میشود.
اغلب مطالعات در مورد اثرات داروهای گشادکننده عروقی، از آزمون پیاده روی ۶ دقیقهای به عنوان جایگزین بهبود همودینامیک استفاده کرده و فوایدی را در تحمل به ورزش و علایم نشان دادهاند (سطح ۱ شواهد). درمان ترکیبی در مواقعی که یک دارو کافی نیست، ممکن است سبب بهبود علایم شود (سطح ۲ تا ۱). داروهای گشادکننده عروق علاوه بر اثر شل کنندگی روی انقباض عضلات صاف عروق، بازآرایی عروق را نیز در PAH تثبیت میکنند یا به حالت اول برمی گردانند (سطح ۳).
سایر مداخلات عبارتند از اکسیژن مکمل، درمان ضدانعقادی (سطح ۲ تا ۱ شواهد)، و استفاده محتاطانه از داروهای مدر. بازتوانی ریوی هم میتواند میزان تحمل به ورزش را بهبود ببخشد. پیوند قلب- ریه، پیوند دوگانه ریه، یا پیوند ریه منفرد در این بیماران با موفقیتهای متغیر به کار گرفته شده اما میزان بقای ۵ ساله کلی در همه بیمارانی که تحت پیوند ریه قرار گرفتهاند فقط ۵۰٪ بوده است.
پرفشاری ثانویه ریه
پرفشاری ریه با سایر بیماریهایی که فشار وریدی ریه را افزایش میدهند (مثل تنگی دریچه میترال، گروه ۲ پرفشاری ریوی) و بیماریهای ریوی همراه با هیپوکسمی (مثل آپنه خواب و بیماری انسدادی مزمن ریه، گروه ۳ پرفشاری ریوی) نیز مرتبط میباشد. این بیماریها اغلب پرفشاری ثانویه ریه نامیه میشوند.
در پرفشاری ثانویه ریه، هم انقباض عروقی و هم بازآرایی عروق در افزایش مقاومت عروق ریه دخیل میباشند. برای مثال هیپوکسی حبابچهای باعث انقباض عروقی شدید ریه میشود. هیپوکسی طولانی مدت باعث بازآرایی عروق میشود که مشابه شبکه شبکه شدن شریانهای ریوی است اما فاقد ترومبوزهای درجا یا ایجاد ضایعات شبکه مانند میباشد. درمان پرفشاری ثانویه ریه معطوف به برطرف ساختن بیماری زمینهای قلب یا ریه است. در صورت وجود هیپوکسی باید از اکسیژن درمانی در منزل استفاده شود. معلوم نیست که آیا درمان با گشادکنندههای عروقی در بیماران گروههای ۲ یا ۳ مفید است یا نه. پرفشاری ریوی گروه ۴ که به دلیل لخته حل نشده پروگزیمال رخ داده، با ترومبوآمبولکتومی ریوی (خارج کردن لخته خون از شریان ریوی) قابل بهبود است (سطح ۱ شواهد).
بیماری عروقی ریه
قلب ریوی
شایعترین علت مرگ در بیماران مبتلا به PAH، نارسایی قلب راست است که قلب ریوی نیز نامیده میشود. افزایش طولانی مدت پس بار [قلب] باعث میشود تا بطن راست هیپرتروفی پیدا کرده و سپس گشاد شود. دیواره بین بطنی به سمت چپ جابه جا شده و پرشدگی بطن چپ کاهش مییابد که متعاقبا باعث کاهش برونده قلبی میشود. گشادشدگی دهلیز راست باعث ایجاد تاکی آریتمیهای دهلیزی و کاهش بیشتر برونده قلبی میشود.
درمان قلب ریوی معطوف به درمان علت زمینهای پرفشاری ریه میباشد.
در بیماران گروه ۱ پرفشاری ریوی، وجود قلب روی به معنی پیشآگهی بد است (سطح ۱ شواهد).
ترومبوآمبولی ریوی
تعریف و اپیدمیولوژی
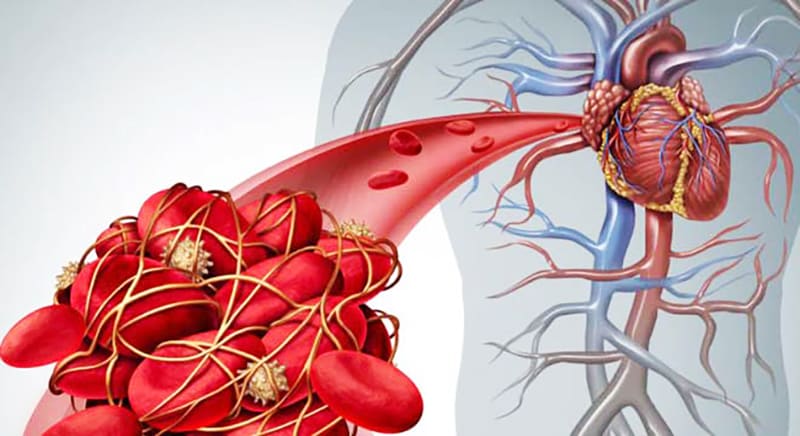
ترومبوآمبولی ریوی به معنی عبور یک لخته از سیستم وریدی یا بطن راست است که در یک شریان ریوی گیر کرده است. مواد دیگر مثل تومور یا اجسام خارجی تزریقی (مثل تالک) هم میتوانند در گردش خون ریه گیر کنند اما ترومبوآمبولی ریوی یک عارضه ترومبوز وریدی است.
بیماری عروقی ریه
بیماری ترومبوآمبولیک ریه، یک بیماری نسبتاً شایع است که بروز سالانه آن در ایالات متحده از ۴۰۰.۰۰۰ تا ۶۵۰.۰۰۰ متغیر است. وریدهای عمقی دستگاه فمورال و پوپلیته آل اندامهای تحتانی، بیشتر از وریدهای دیگر درگیر میشوند ولی ترومبوز دهلیز راست، بطن راست و اندام فوقانی نیز میتواند به ریه آمبولی بفرستد. در نتیجه، عوامل مستعدکننده وقوع آمبولی ریه، همانند ترومبوز وریدی هستند و عبارتاند از ایستایی وریدی، افزایش انعقادپذیری و آسیب اندوتلیوم عروق. اختلالات مادرزادی یا اکتسابی مستعدکننده انعقاد (مانند کمبود پروتئین C فعال، فاکتور V لیدن) نیز از جمله عوامل مستعدکننده تلقی میشوند.
پاتولوژی
لخته پس از کنده شدن از گردش خون اندام تحتانی، به سمت گردش خون ریوی حرکت میکند و در آنجا میتواند شاخهای از شریان ریوی را مسدود نماید. در قطعهای از ریه که بدین گونه درگیر میشود، نسبت تهویه خونرسانی (V / Q) افزایش مییابد. این مسأله موجب افزایش کلی تهویه فضای مرده و در نتیجه، منجر به دفع نامؤثر فشار نسبی دی اکسیدکربن در خون شریانی (Paco2) میشود. به علاوه، جریان خون در منطقه دچار انسداد، به مکانهای دیگر تغییر مسیر میدهد که ممکن است شامل مناطقی با نسبت V / Q پایین باشند؛ نتیجه این امر، به وجود آمدن شانت و هیپوکسمی است.
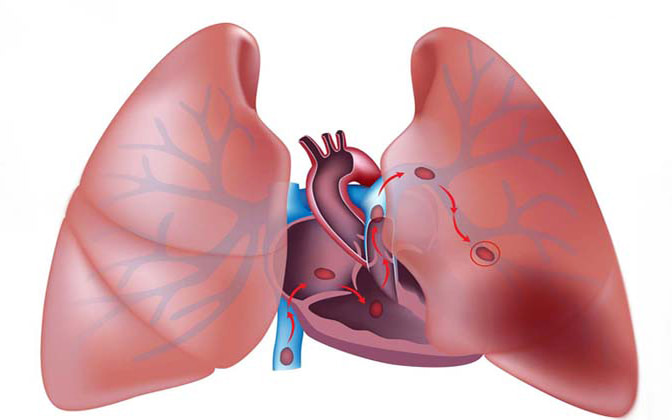
بیماری عروقی ریه
انفارکت ریوی منطقه بعد از انسداد نادر است زیرا گردش خون وسیع که شامل شریانهای برونشی میشود، وجود دارد و اکسیژن رسانی پارانشیم ریه توسط شریانهای برونشی و اکسیژن حبابچهای صورت میگیرد. اما ترومبوآمبولی ریوی سبب کمبود یا غیر فعال شدن سورفاکتانت شده و معمولاً سبب روی هم خوابیدن حبابچههایی میشود که توسط رگ مسدود شده، خونرسانی میشدند.
تظاهرات بالینی
شایعترین علامت ترومبوآمبولی ریه تنگی نفس است (سطح ۱ شواهد). علایم دیگر که کمتر شایع اند، درد قفسه سینه، خلط خونی و سنکوپ هستند
اخذ یک شرح حال دقیق هنگام ارزیابی بیمار از نظر عوامل خطر بسیار اهمیت دارد، این عوامل شامل بیحرکت بودن اخیر یا جراحی، بدخیمی با سابقه قبلی آمبولی ریه یا ترومبوز ورید عمقی هستند. استفاده از یک سیستم نمره دهی بالینی معتبر، مثل محاسبه نمره ولز با جنوا، برای ارزیابی احتمالی آمبولی ریه پیش از انجام آزمونها مفید است و سب کامل کردن نتایج آزمایشها، تصویربرداریهای بعدی میشود.
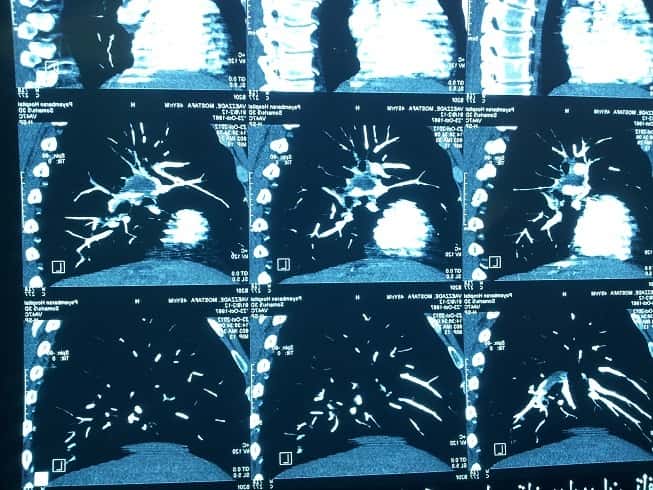
شایعترین یافته فیزیکی تاکیکاردی و تا کی پنه است سطح ۱ شواهد). معاینه فیزیکی ممکن است طبیعی با نشان دهنده رالهای مجزا یا حتی ویز منتشر باشد.
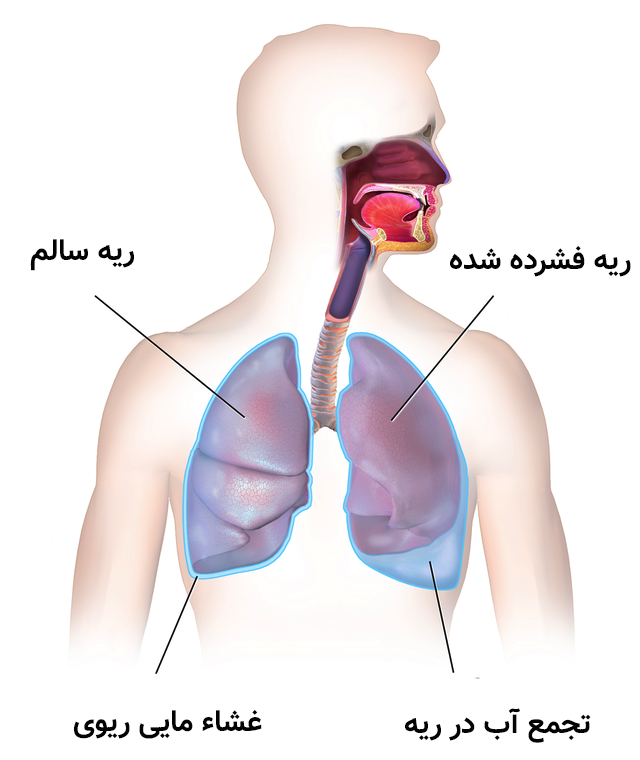
علایم آب آوردن ریه چیست؟
تراوش های جنبی (آب آوردن ریه) ممکن است خود را در دق به صورت نواحی دارای ماتیته نشان دهند. ادم اندامها (ورم اندامها) به خصوص در صورت غیر قرینه بودن، ممکن است نشانه ترومبوز وریدی باشد. در ترومبوز ورید عمقی، خم کردن پا به عقب ممکن است موجب درد پشت ساق پا در نتیجه کشیدگی عضلات پشت ساق و وریدهای عمقی شود (نشانه هومان) نشانههای پرفشاری ریوی و کشیدگی بطن راست مثل تشدید جزء ریوی صدای دوم قلب یا heave بطن راستا معمولاً وجود ندارد مگر در مواردی که آمبولی ریوی بزرگ باشد یا از قبل بیماری قلبی یا ریوی وجود داشته باشد. اندازه گیری گازهای خون شریانی معمولاً نشان دهنده الکالوز تنفسی همراه با Pao2 طبیعی است (سطح ۱ شواهد).
اما در صورتی که شیب فشار اکسیژن حبابچهای شریانی محاسبه شود، معمولاً عریض است. با این حال یک شیب حبابچهای – شریانی طبیعی در فشار نسبی اکسیژن امبولی حاد ریه را رد نمیکند. Po2 طبیعی در بیمار دارای تا کی بنه مطرح کننده افزایش فضای مرده است و در زمینه مناسب ممکن است بر تشخیص این بیماری دلالت کند. در موارد شدید، اندازه گیری سطح گازهای خون شریانی ممکن است نشان دهنده اسیدی، هیپوکسمی و هیپرکسمی و هیپرکاپنی باشد.
افزایش سطح لاکتیک دهیدروژناز (LDH) نشانهی چیست؟
افزایش سطح لاکتیک دهیدروژناز (LDH) ممکن است ناشی از انفارکت بافتی باشد ولی این آزمون غیرحساس و غیر اختصاصی است. سطح بالای پپتید ناتریورتیک نوع BNP) B) در ارزیابی شدت و احتمال عارضه نارسایی بطن راست مفید است، در صورتی که سطح D- دایمر بسیار حساس طبیعی باشد، اگر درجه احتمال متوسط یا پایین باشد، عملا ترومبوآمبولی ریه رد میشود، اما D دایمر در بیمارانی با بیماریهای متعدد نامرتبط دیگر مانند نارسایی احتقانی قلب، بیماری مزمن و بیماریهای بافت همبند نیز بالا میرود.
لاکتیک دهیدروژناز
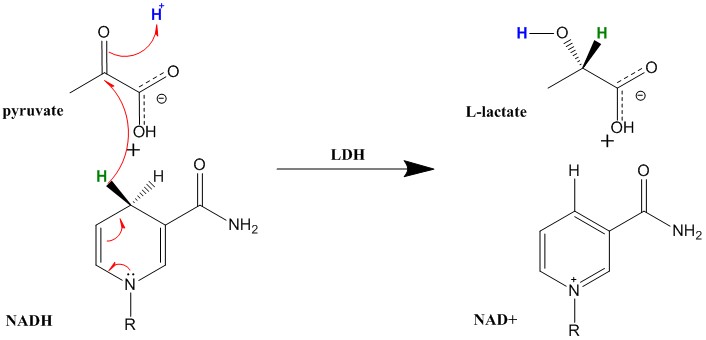
فروکافت یا کاتالیز، واکنش تبدیل پیرویک اسید به اسید لاکتیک و واکنش برعکس آن توسط لاکتات دهیدروژناز
نوار قلب ممکن است نشان دهنده تاکی آریتمیهای دهلیزی یا شواهدی از کشیدگی قلب راست باشد که به صورت بلوک دستهای شاخه راست جدید، الگوی کشیدگی بطن راست و الگوی SIQIIITIII (یعنی موج S در لید موج ) در لید III، موج Tمعکوس در لید III) که انفارکتوس تحتانی میوکارد را تقلید میکند، ظاهر میشود. رادیوگرافی قفسه سینه معمولاً طبیعی است ولی ممکن است نشان دهنده آتلکتازی، ارتشاحهای مجزا یا تراوش جنبی کوچک باشد. ممکن است کاهش حجم خون انشانه وسترمارک قطع شدن ناگهانی عروق ریوی یا شریانهای مرکزی بزرگ ریوی (نشانه فلیشر ) و افزایش کدورت که قاعده آن روی جنب قرار گرفته (کوهان هامپتون) نیز مشاهده شود. صرف نظر از این یافتهها، رادیوگرافیهای قفسه سینه، به اندازه کافی برای تشخیص آمبولی ریه حساس نیستند.
روش های تشخیص آمبولی ریه
سه روش تشخیصی برای تشخیص آمبولی ریه مورد استفاده قرار میگیرند. اسکن V.Q، توموگرافی کامپیوتری (CT) از قفسه سینه، و آرتریوگرافی ریه (شکل ۱-۱۸). CT آنژیوگرافی یک روش غیر تهاجمی و حساس برای تشخیص آمبولی ریه است. مطالعه II PIOPED نشان داد که بهترین روش ترکیبی از ظن بالینی، اندازه گیری D-dimer، CT آنژیوگرافی و ارزیابی اندام تحتانی با CT با اولتراسونوگرافی برای تشخیص ترومبوز ورید عمقی (DVT) است. مطالعه کریستوفر نشان داد که احتمال وقوع یک ترومبوآمبولی وریدی بعدی در عرض سه ماه پس از یک CT آنژیوگرافی منفی پایین است (سطح ۱ شواهد).
تشخیص آمبولی ریه با روش اسکن V/Q
اما در زنان باردار یا افراد مبتلا به نارسایی کلیوی یا حساس به رنگ یددار، اسکن VQ یک جایگزین است. اسکن V/Q تهویه ریه را توسط ردیاب گازی نشان دار شده با ماده پرتو افشان اندازه گیری کرده و با خونرسانی ریه که توسط ذرات مسدودکننده ریز نشان دار شده با ماده پرتو افشان سنجیده میشود مقایسه میکند. مفید بودن اسکن V/Q تا حد زیادی بستگی به احتمال آمبولی پیش از انجام آزمون دارد. این احتمال نیز متقابلا به مهارت پزشک و میزان اطمینان او وابسته است. مشخصه یک اسکن V/Q با درجه احتمال بالا، نقایص لوبی یا چند لوبی است که در نواحی با تهویه طبیعی یا نسبتا طبیعی دیده میشوند و بیش از ۹۰% میتواند به درستی آمبولی ریه را تشخیص دهد.
در یک اسکن V/Q طبیعی، هیچ نقص تهویهای یا خونرسانی دیده نمیشود و میتواند تقریبا در تمام موارد، وجود آمبولی ریه را رد کند. با این حال، این آزمون در صورتی که با درجه احتمال پایین، متوسط یا غیرقابل تعیین تفسیر شود، کمتر قابل اعتماد است. در این موارد، احتمال وجود ترومبوآمبولی ریوی بین ۴ تا ۶۶ درصد است (جدول ۲-۱۸) و باید برای تشخیص دقیق آمبولی ریه، بررسیهای بیشتری به عمل آید.
عوارض احتمالی آمبولی ریه
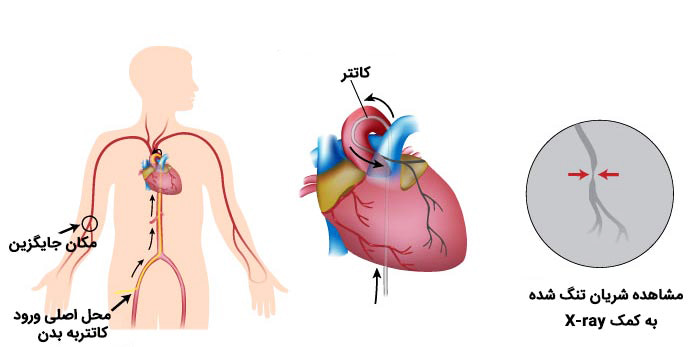
باید در صورتی که روشهای دیگر به نتیجه قطعی نمیرسند و در عین حال ظن بالایی به وجود آمبولی ریه وجود دارد، انجام آن را در بیماران فاقد منع انجام مد نظر قرار داد. اگرچه عوارض این روش با کاربران ماهر کم است، اما عوارض آن میتواند قابل توجه باشد و طیف آنها از فشار خون بالای ریوی و مرگ ناگهانی تا واکنشهای افزایش حساسیتی فرد ویژه به ماده حاجب را در بر میگیرد.
آنژیوگرافی ریه در حال حاضر به ندرت انجام میشود و مهارت کاربر آن را به موارد خاصی محدود میکند.
درمان
آمبولی ریه از طریق روشهای حمایتی معطوف به حفظ عملکرد عضو درمان میشود. بعضی از این روشها عبارتاند از جایگزینی مایع در موارد کاهش فشار و تهویه مکانیکی در موارد نارسایی تنفسی. روش مکانیکی که از طریق آن میتوان لخته را از شریان ریوی خارج کرد، ترومبوآمبولکتومی به روش جراحی است. مرگ و میر این روش زیاد است و نیاز به مهارت زیادی دارد. ترومبوآمبولکتومی فقط برای لختههای پروگزیمال که به مدت طولانی وجود داشتهاند و توسط پرفشاری ریوی مزمن عارضه دار شدهاند، کاربرد دارد (مثل گروه ۴ پرفشاری ریوی، سندرم ترومبوآمبولیک مزمن) (سطح ۱ شواهد).
در آمبولی حاد ریه، درمانهای طبی ترجیح داده میشوند و هدف آنها، جلوگیری از لخته شدن بیشتر یا حل کردن لخته موجود است، درمان ضدانعقادی با هپارین معمولی (وریدی) یا هپارین با وزن مولکولی پایین زیر جلدی) (LMWH)، در بیمارانی که منع مصرف عمده برای درمان ضدانعقادی (مانند خونریزی از دستگاه گوارش فوقانی، سکته هموراژیک) ندارند توصیه میشود (سطح ۱ شواهد).
چگونگی درمان آمبولی ریه، در بیمارانی که منع مصرف ضد انعقاد دارند
در بیمارانی که منع مصرف ضد انعقاد دارند، یک فیلتر ورید اجوف تحتانی باید کار گذاشته شود. ثابت شده است که این فیلترها وقوع آمبولی ریوی را در موارد ترومبوز ورید عمقی پروگزیمال در بیمارانی که ضد انعقاد هم دریافت میکنند، کاهش میدهد (سطح ۱ شواهد). اما این ابزارها در دراز مدت خطر ترومبوز ورید عمقی را افزایش میدهد (سطح ۱ شواهد و اگر ضد انعقاد هم به کار رود، اثر واضحی روی مرگ و میر ندارد. استفاده از داروهای حل کننده لخته (مانند فعال کننده پلاسمینوژن بافتی) معمولاً برای بیمارانی که با افزایش خطر مرگ و میر ناشی از کلاپس گردش خون (که به دلیل انسداد جریان خون در عروق بزرگ یا متعدد ریوی به وجود میآید) مواجهاند نگه داشته میشود (سطح ۲-۲).
درمان ضد انعقاد خوراکی به چه صورت انجام میشود؟
درمان ضد انعقاد خوراکی با آنتاگونیستهای ویتامین K مثل وارفارین آغاز میشود، در ابتدا درمان با وارفارین با هپارین حاد یا LMWH هم پوشانی دارد و برای حل شدن لخته وریدی و جلوگیری از عود، حداقل ۳ ماه ادامه پیدا میکند (سطح ۱ شواهد). اما در موارد ترومبوآمبولی وریدی که در بدخیمی حاد رخ میدهد، درمان با LMWH در پیشگیری از عود نسبت به وارفارین برتری دارد (سطح ۱).
ضد انعقادهای خوراکی جدید (مثل مهارکنندههای فاکتور Xa) نسبت به ترکیب هپارین و وارفارین پایینتر نیستند و برای ایمنی به آزمون کمتری نیاز دارند (سطح ۱ شواهد). در بیمارانی که یک آمبولی ریوی بی دلیل رخ داده (یعنی آمبولی ریوی که با عامل خطر شناخته شده موقتی مثل جراحی همراه نبوده)، میزان عود بالاست. در این بیماران، اینکه آیا باید درمان معمول بیش از سه ماه ادامه یابد یا نه مشخص نیست، چون در این موارد بهترین روش
درمان ضد انعقادی و تصمیم در مورد درمان طولانی مدت باید بر اساس عوامل بالینی مثل خطر خونریزی یا طبقه خطر بر اساس آزمون D-dimer گرفته شود.
چشماندازهای آینده
تحقیقات روی متون ترجمه شده به میزان قابل توجهی فهم ما را از آسیب زایی بیماری پرفشاری ریه افزایش داده و این امر منجر به ابداع درمانهایی شده است که کیفیت زندگی را افزایش داده و مرگ و میر را کاهش دادهاند. شناخت از نقش افزایش تکثیر سلولهای عروقی در ایجاد بازآرایی عروق ریه افزایش یافته است. مخصوصا تکثیر غیرطبیعی سلولهای اندوتلیوم ریه و ایجاد ضایعات شبکه مانند این احتمال را که PAH ممکن است یک بیماری ناشی از افزایش تکثیر بیش از حد اندوتلیوم (عروق ریه باشد افزایش داده است. مضافاً در ارتباط با تغییرات تطابقی بطن راست به افزایش مزمن پس بار، درک اندکی حاصل آمده است. تحقیقات آتی برای فهم و درمان بهتر قلب ریوی مورد نیاز است.
در مقابل، اطلاعات جدید کمتری درباره بیماری ترومبوآمبولیک ریه در دسترس میباشد. گرچه مهارکنندههای جدید آبشار انعقادی در دسترس قرار گرفتهاند. مطالعات در عرصه استعداد ژنتیکی برای بیماری ترومبوآمبولیک و نیز اختلال عملکرد عروقی که منجر به ایجاد لخته میشوند مورد نیاز است. نقش درمان ترومبولیتیک در موارد غیر از شوک و نیز بهترین استراتژی بعد از یک آمبولی ریوی بی دلیل، مواردی هستند که نیاز به روشن شدن دارند.
منابع
Barst RJ, Gibbs JS, Ghofrani HA, et al: Updated evidence-based treatment Coll Cardiol arterial hypertension, J Am in pulmonary algorithm 34(Suppl);$ 78- 584, 2009.
Lansberg MG, O’Donnell M), Khatri P, et al: Antithrombotic and thrombolytic therapy for Ischemic stroke: antithrombotic therapy and prevention of thrombosis, 9th ed: American College of Chest Physicians Evidence Bases Clinical Practice Guidelines, Chest 141(Suppl):75-47S, 2012.
Newman JH, Phillips JA III, Loyd JE: Narrative review: the enigma of pulmonary arterial hypertension: new insights from genetic studies, Ann Intern Mes 148:278-283, 2018.
Prestion IR: Properly diagnosing pulmonary arterial hypertension, Am J Cardio ۱۱۱,۲C-9C, 2013.
Stacher E, Graham BB, Hunt JM, et al: Modern age pathology of pulmonary arterial hypertension, Am J Respir Crit Care Med 186:261-272, 2012.
Stein PD, Woodard PK, Weg JG, et al: Diagnostic pathways in acute pulmonary embolismi recommend ation of the PIOPED Il investigators, Am J Mer T19:108-1055, 2006.

مشاوره : اگر نیاز به مشاوره رایگان و راهنمایی رایگان دارید لطفا با شماره تماسهای ذکر شده در ذیل با ما در ارتباط باشید و اگر چنانچه در این زمینه نیاز به مشاوره تخصصی و راهنمایی رایگان دارید لطفا شماره تماس خود را در فرم ذیل وارد نمایید تا همکاران ما در واحد پشتیبانی در اسرع وقت با شما در تماس باشند.
*** گردآوری و تایپینگ توسط شرکت بنیان طب جراح ***